Fachbericht
Implantologie & Parodontologie
20.11.24
Navigiert zu stabilem Volumen ohne Rezessionsrisiken
Initiiertes Knochenwachstum im Frontzahnbereich
Implantologie, Oberkieferfront, Restauration, Rezessionsrisiko
Bei einer implantatprothetischen Rekonstruktion in der Oberkieferfront liegt der Fokus des Patienten primär auf seinem künftigen rot-weißen Erscheinungsbild [1,9,13]. Vorrangige Therapieziele sind daher langzeitstabile Gewebestrukturen ohne Rezessionen sowie eine gelungene Rekonstruktion des ursprünglichen, charakteristischen Zahnbilds des Patienten. Damit sind neben einem entsprechenden Hart- und Weichgewebemanagement zahntechnische Faktoren wie Farbe, Form, Textur der Oberfläche, Transluzenz und Opaleszenz der Implantatkrone entscheidende Aspekte für die Zufriedenheit des Patienten.
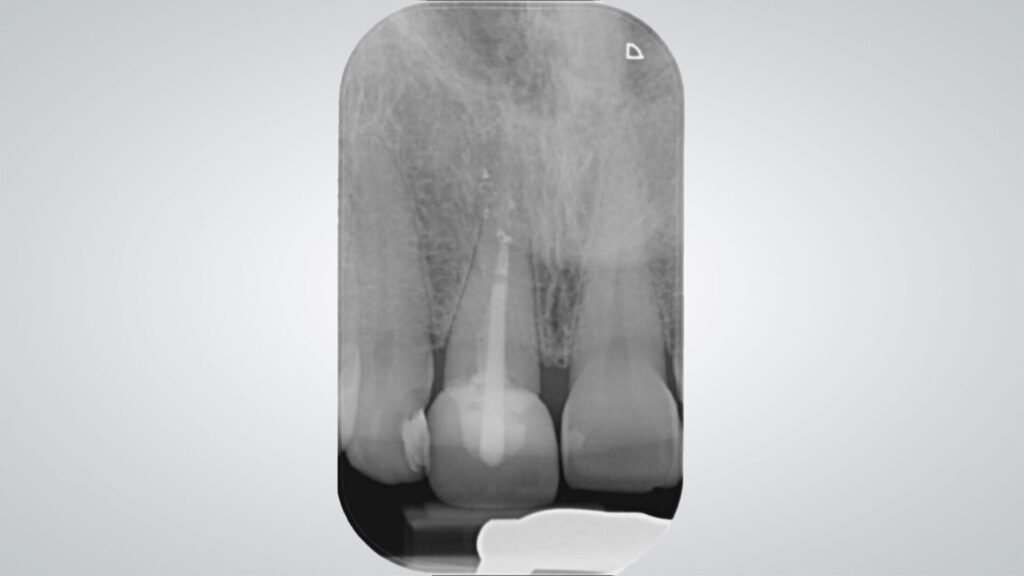
Die implantatprothetische Restauration eines wurzelquerfrakturierten zentralen Incisivus erfordert vom Behandlerteam hinlängliche Erfahrung und entsprechende fachliche Kompetenz, wie es auch in der Leitlinie „Implantationszeitpunkte“ [3] dargestellt ist. In der chirurgischen SAC-Klassifikation wird der Einzelzahnlücke in der Oberkieferfront der Schwierigkeitsstufe A = advanced zugeordnet. Ebenso notwendig ist ein sensibles Eingehen des Behandlerteams auf den Patienten mit seinen Hoffnungen, Erwartungen und auch Unsicherheiten über das weitere Fortgehen der notwendigen Behandlung, insbesondere dann, wenn – wie im vorliegenden Fall – nach einer mehr als zehn Jahre zurückliegenden endodontischen Behandlung eine subakute apikale Entzündung aufgetreten und infolge der dadurch ausgelösten Extrusion der Verlust des Frontzahns 11 therapeutisch nicht mehr zu verhindern ist.
Anamnese und Entscheidungsfindung
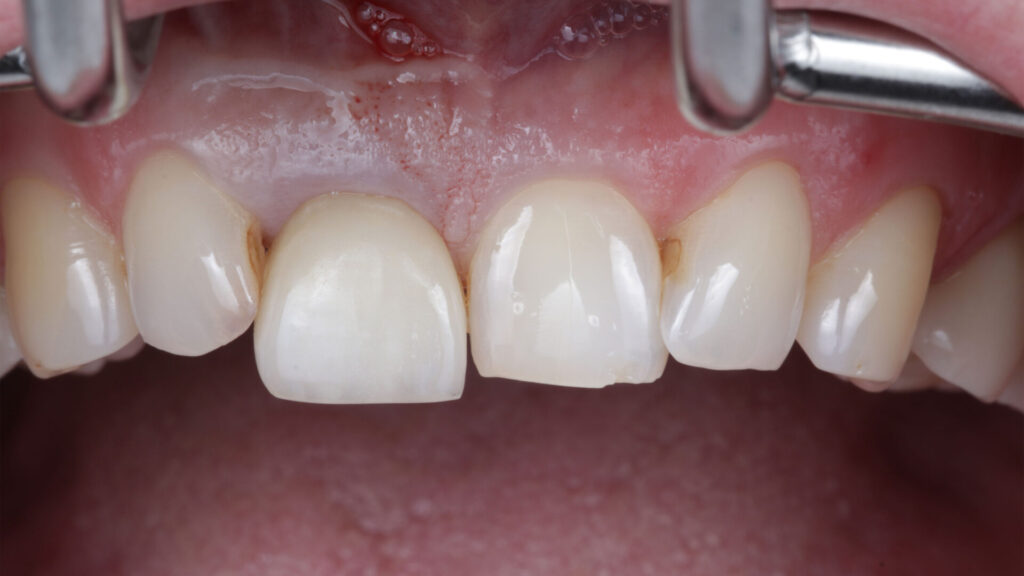
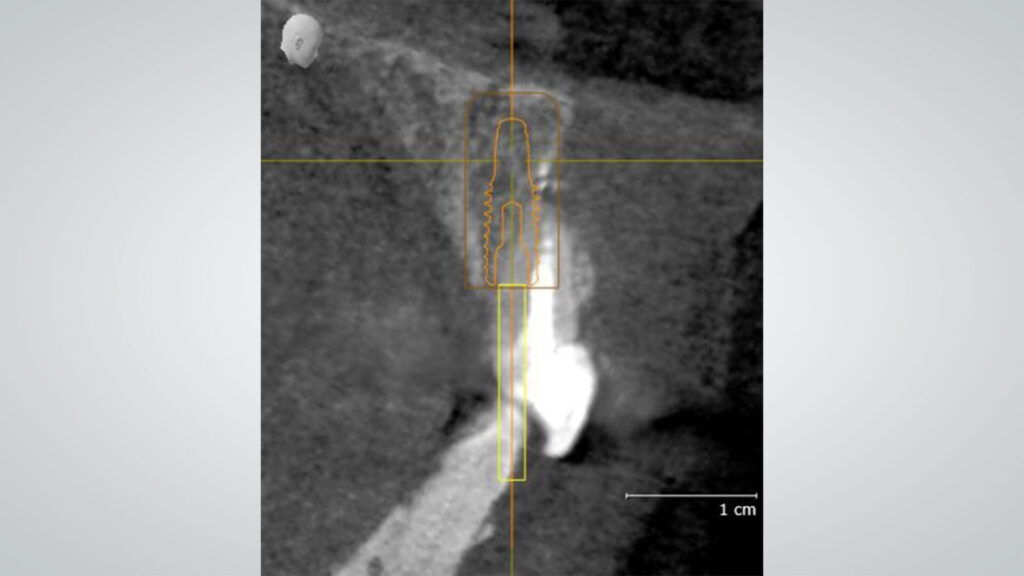
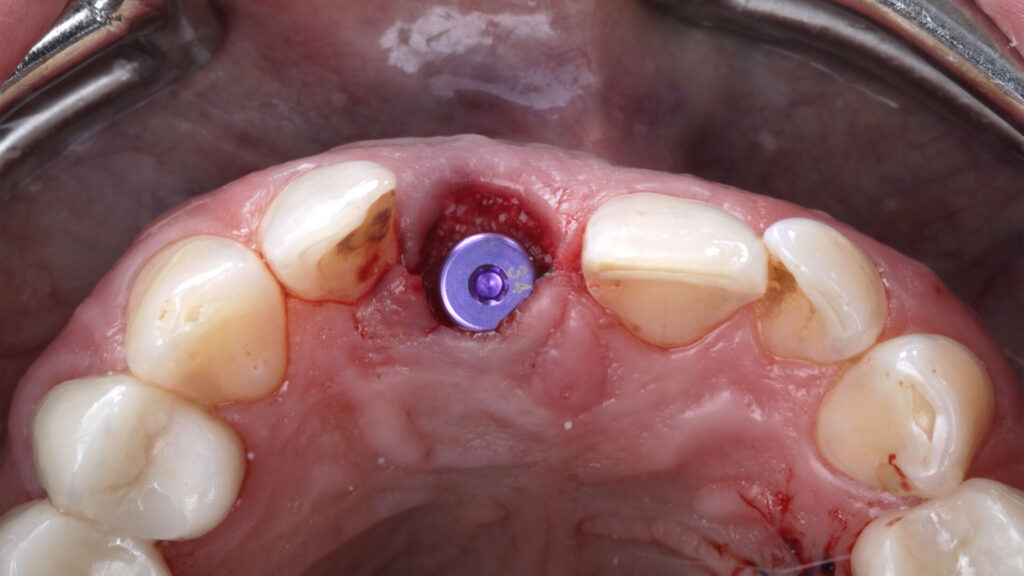
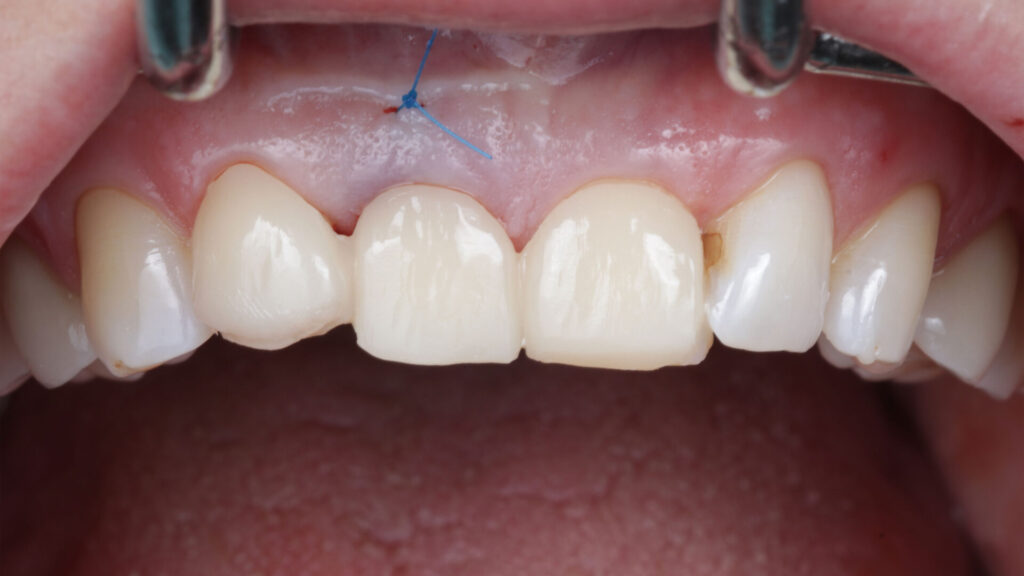
Die allgemeine Anamnese der 42-jährigen Patientin (Nichtraucherin) war unauffällig. Bei der klinischen Inspektion imponierte ein deutlich elongierter Zahn 11 und im Röntgenbild eine subgingivale Wurzelquerfraktur mit apikaler Beherdung. Die DVT-Aufnahme zeigte bei unversehrter vestibulärer Lamelle ausreichendes Knochenangebot für eine primärstabile, achsen- und positionsgerechte Sofortimplantation mit Sofortversorgung. Im Rahmen einer partizipativen Entscheidungsfindung (SDM Shared Decision Makíng) wurden der Patientin zwar auch die möglichen Therapiealternativen verständlich erläutert, doch sie entschied sich aufgrund der Vorzüge und trotz ihrer eingeschränkten finanziellen Ressourcen für eine bedingt festsitzende implantatprothetische Rekonstruktion: wenige Termine, Erhalt ihrer gesunden Nachbarzähne und unauffällige Integration des Zahnersatzes in sein natürliches Umfeld. Eine Sofortversorgung kam jedoch nicht infrage, da die Compliance der Patientin aufgrund ihres aktuellen Zahnstatus fraglich und ihre okklusale Situation zu einer unerwünschten Belastung der Sofortrestauration hätte führen können (Abb. 1 bis 5).
Präimplantologische Schritte
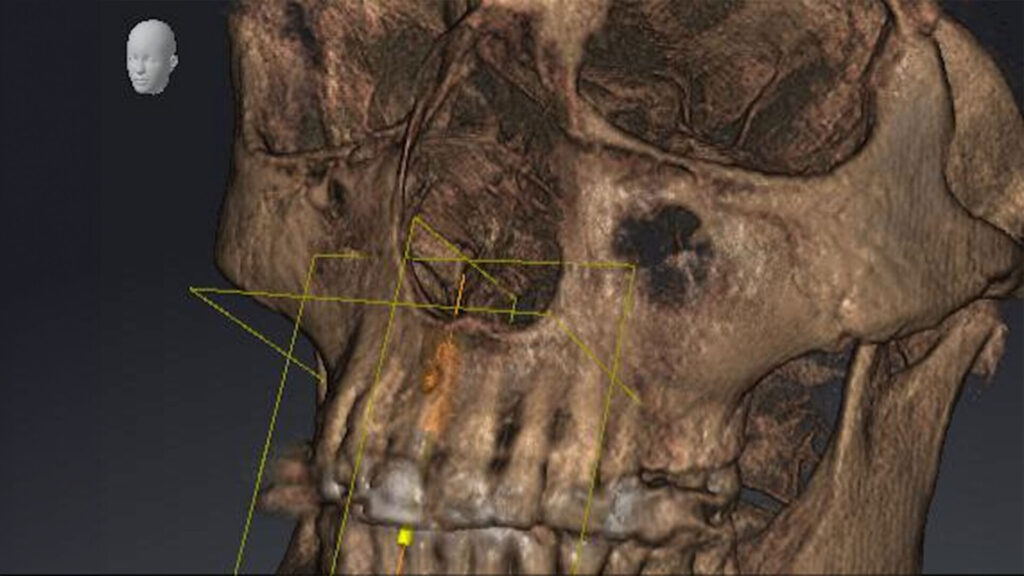
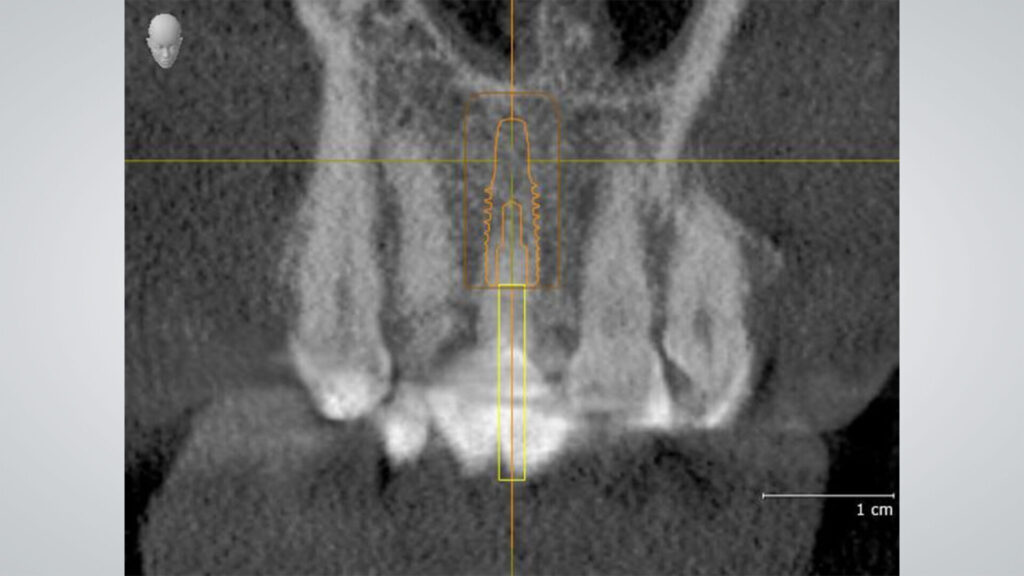
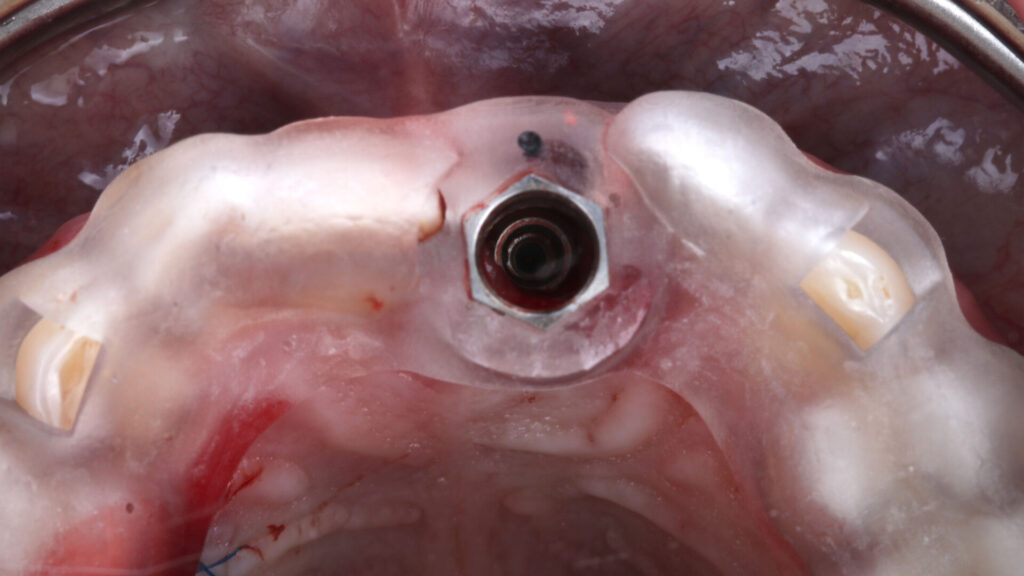
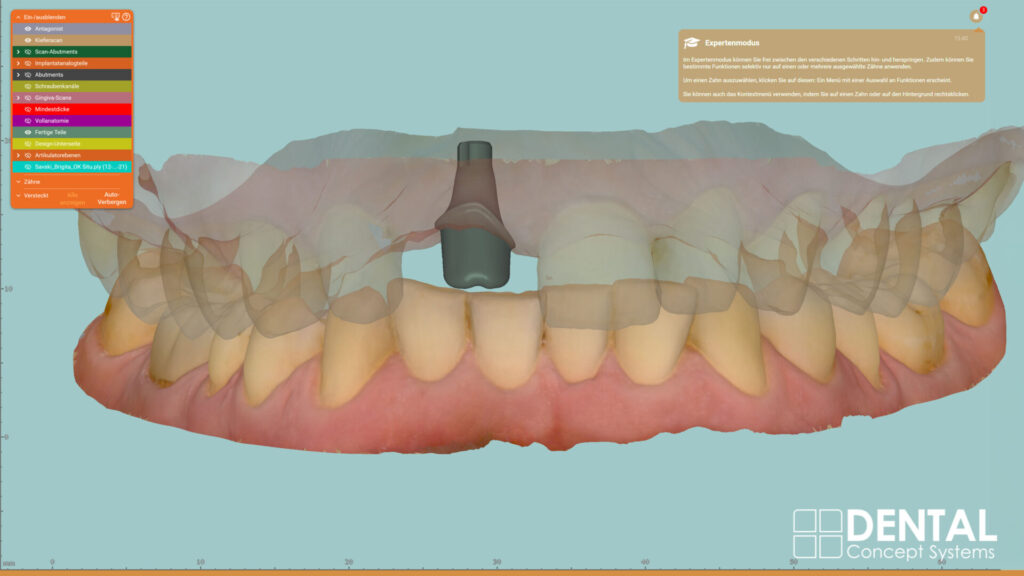
Entscheidend für den periimplantären Erhalt des Hart- und Weichgewebes ist eine exakte Implantatplanung und deren passgenaue Umsetzung in eine Bohrschablone für das Guided Surgery Verfahren. Die DVT-Aufnahme ließ ein circumferrent hinreichendes qualitatives und quantitatives Knochenangebot mit unverletzter bukkaler Lamelle erkennen. Die STL-Daten aus dem Intraoralscan wurden mit den DVT-Daten überlagert, Implantatposition und -achse bestimmt und die Daten zur additiven Herstellung einer SKY pro guide Bohrschablone an den Drucker übertragen (Material: Sheraprint-ortho plus UV, Shera; Drucker: D30+, Rapid Shape). Mit dieser Schablone erfolgte die gesamte Aufbereitung des Bohrstollens in Tiefe und Angulation geführt über eine einzige Bohrhülse, wodurch ein sicheres und präzises Handling erreicht wurde. Auf eine Entlastungsinzision und das damit verbundene Risiko einer ästhetisch störenden Narbenbildung konnte verzichtet werden.
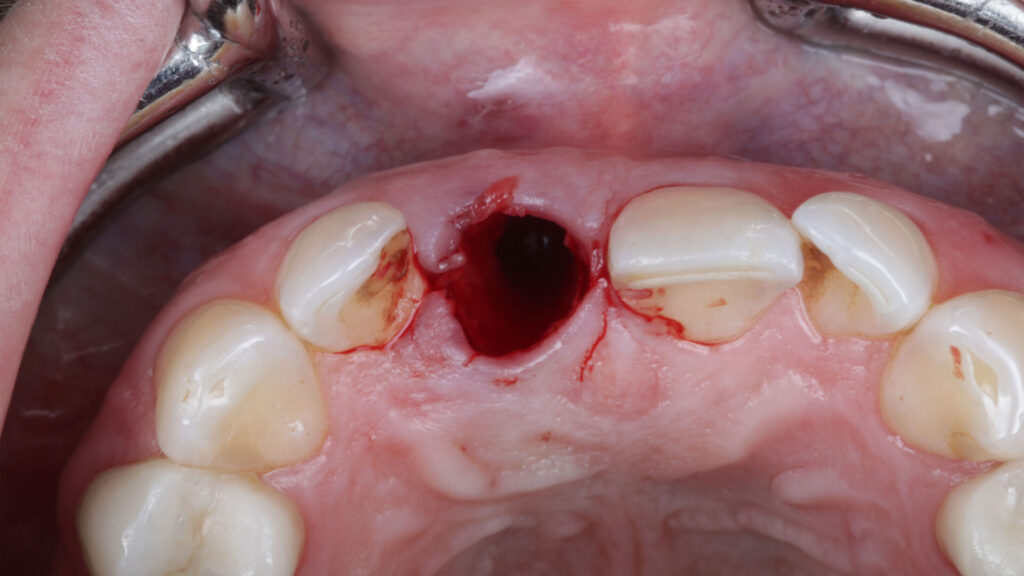
Zuvor war der kompromittierte Schneidezahn samt Wurzelrest unter maximaler Schonung der vestibulären Lamelle und der Interdentalpapille behutsam – nur rotierend und ohne orovestibuläre Luxationsbewegungen – axial extrahiert worden [6,11]. Die Alveole wurde von Granulationsgewebe und restlichem Parodont versäubert. Die anschließende Sondierung zeigte eine intakte faziale Knochenlamelle, sodass das Implantatbett durch die Full-Guide-Schablone schrittweise nach Protokoll aufbereitet werden konnte. Der korrekte Sitz der zahngetragenen Bohrschablone wurde über Sichtfenster kontrolliert. Zuvor war mit einer Stanze, ebenfalls geführt durch die Schablone, die entsprechende Gingiva entfernt worden (Abb. 6 bis 9).
Sofortimplantation
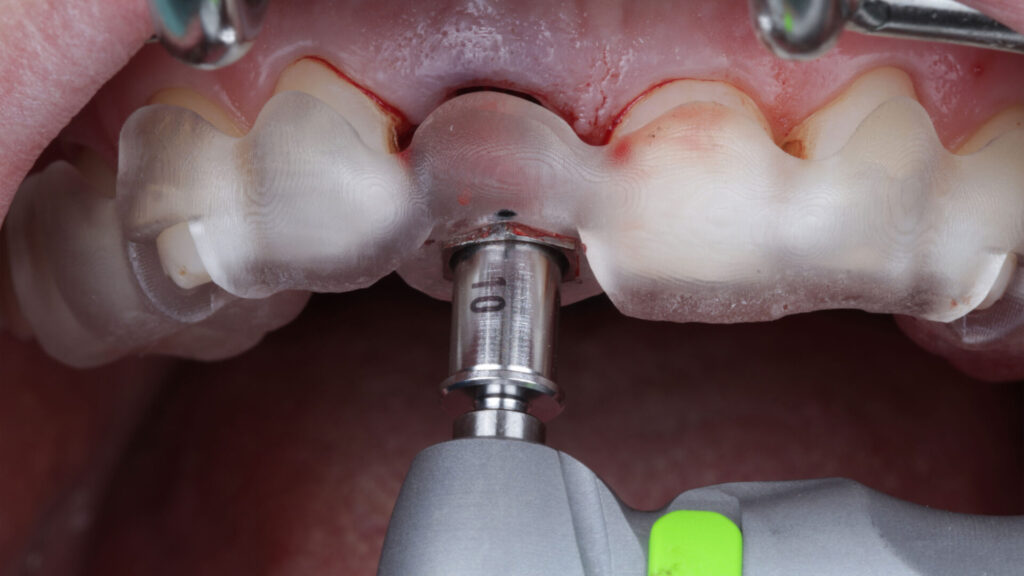
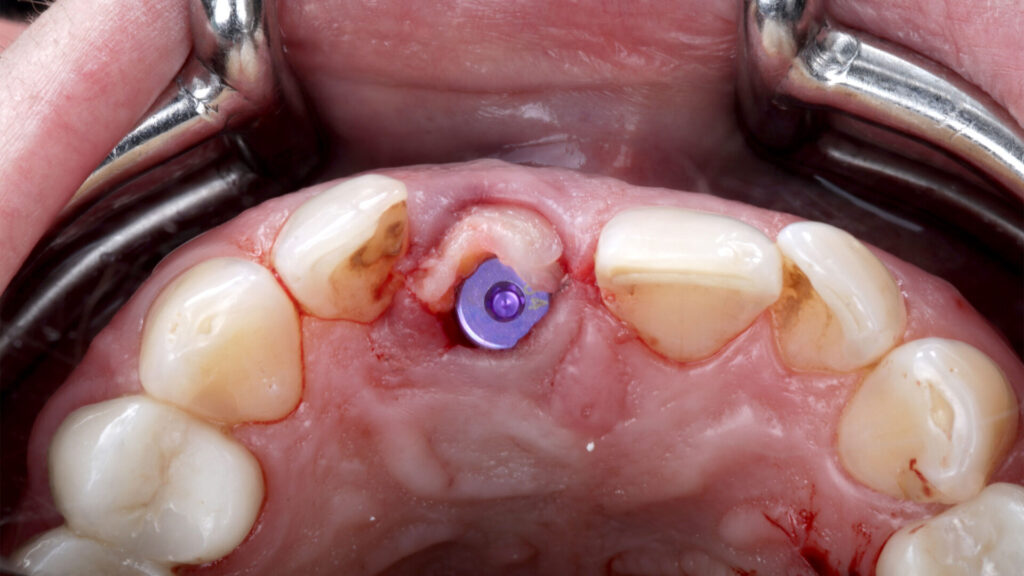
Die Aufbereitung und primärstabile Insertion erfolgten durch die Bohrschablone hindurch. Das Implantat, ein copaSKY 4,5 mm x 12 mm, wurde in leicht palatinaler Positionierung und mesiodistal mit ausreichendem Abstand (1,5–2 mm) zu den Nachbarzähnen subkrestal eingebracht. Das Makrodesign des Implantats – Platform Switch, eine mikrostrukturierte und speziell abgeschrägte Implantatschulter, der Backtaper – reduziert dabei nicht nur die Friktion zum kortikalen Knochen. Die subkrestale Positionierung des Backtapers schafft darüber hinaus Raum, dass auf ihm Knochenpartikel aufgelagert werden können. Das wiederum unterbindet nicht nur den Knochenabbau und unterstützt die Osseointegration – vielmehr wird darüber eine stabile zircumferenzielle Ossifikation (BoneGrowth Concept) [2,7,10] initiiert.
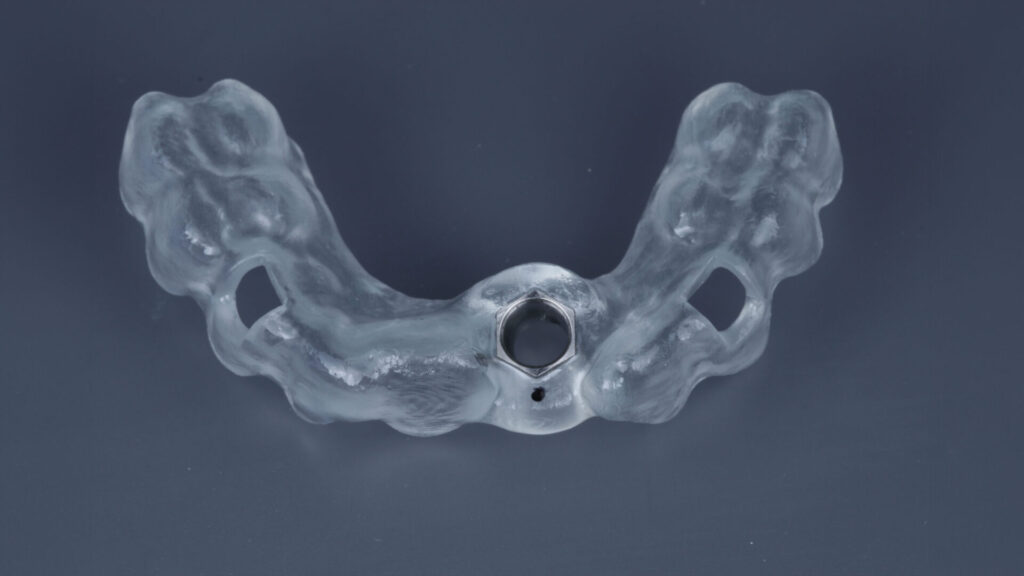
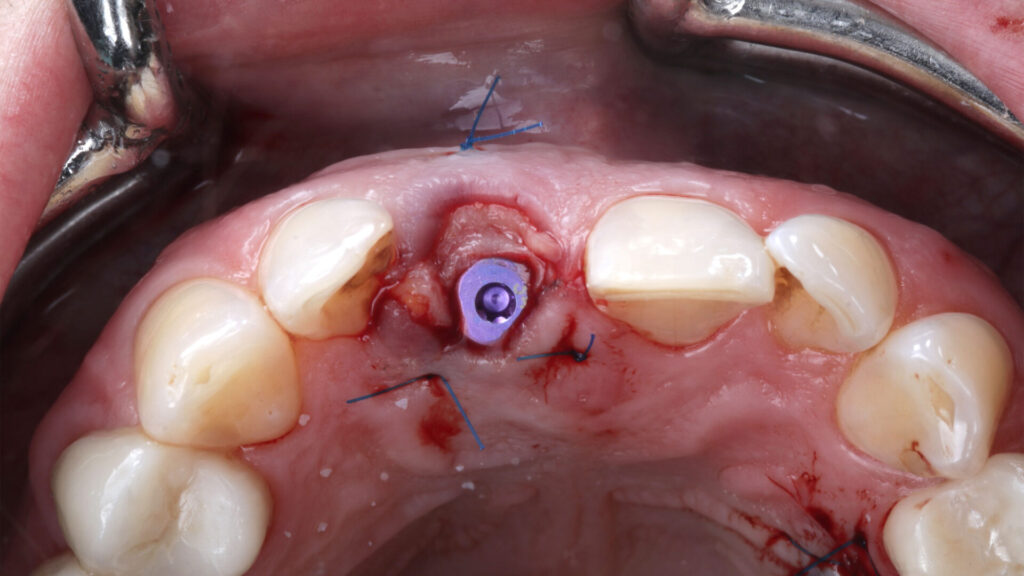
Vestibulär wurde der GAP mit einem partikulären Gemisch aus Eigenknochen und KEM verfüllt. Aufgrund seines speziellen koronalen Designs mit unterschiedlichen Rauigkeiten – bindegewebige-Anlagerungsfläche mit 0,36 Ra, intraossär 2,2 Ra – und dem Backtaper fördert das Implantat neben der Knochenneubildung zu- dem die Ausbildung einer schützenden Gingivamanschette. Um diesen Prozess zu verstärken, wurde koronal ein autologes, aus dem Gaumen gewonnenes deepithalisiertes Bindegewebetransplantat als „Boost“ mit aktiven Wachstumsfaktoren gemäß dem „Zero Bone Loss Concept“ [8] vestibulär eingebracht. Ist zudem die Gingiva an den Nachbarzähnen vom Knochenniveau approximal gestützt, werden Resorptionsvorgänge post extractionem weitestgehend unterbunden [4,5,6]. Das Hart- und Weichgewebe konnte unter einer Marylandbrücke, in der das ursprüngliche Emergenzprofil festgehalten war, drei Monate unbelastet ausheilen. Das Adhäsivprovisorium war aus einem biokompatiblem, für die CAD/CAM-Bearbeitung geeigneten Kunststoff (Bionicut) gefräst. Vier Wochen nach Insertion wurde die Brücke basal unterfüttert (Abb. 10 bis 17).
Versorgung
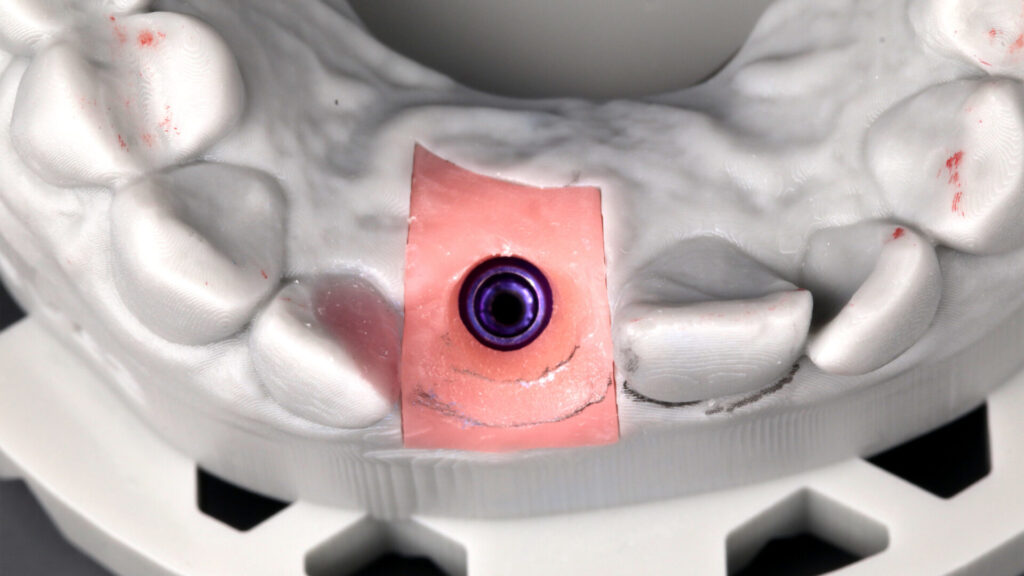
Ausgangspunkt für die digitale Gestaltung des Abutments und damit der Ausformung eines individuellen Emergenzprofils zur optimalen Unterstützung der Krone war ein Intraoralscan mit aufgeschraubtem Scanbody der nach zwei Monaten abgeheilten Situation. Die subkrestal platzierte Implantatschulter ermöglichte ein entsprechend „längeres“, konkav gestaltetes schmales Abutment und damit eine vergrößerte Anlagefläche für die periimplantäre Weichgewebemanschette, womit wiederum hart- und weichgewebigen Rezessionen nach Erfahrung der Autoren vorgebeugt werden kann.
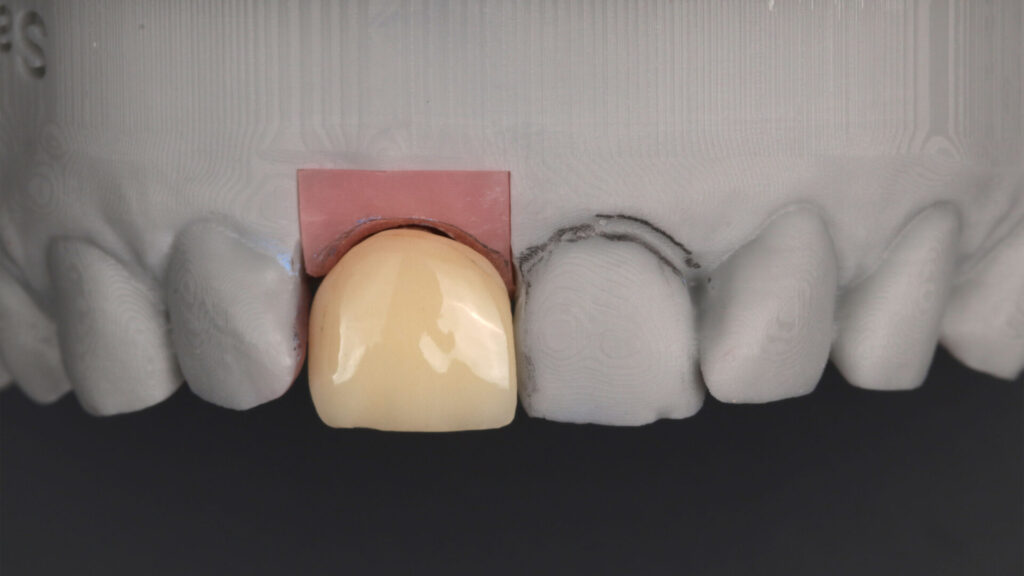
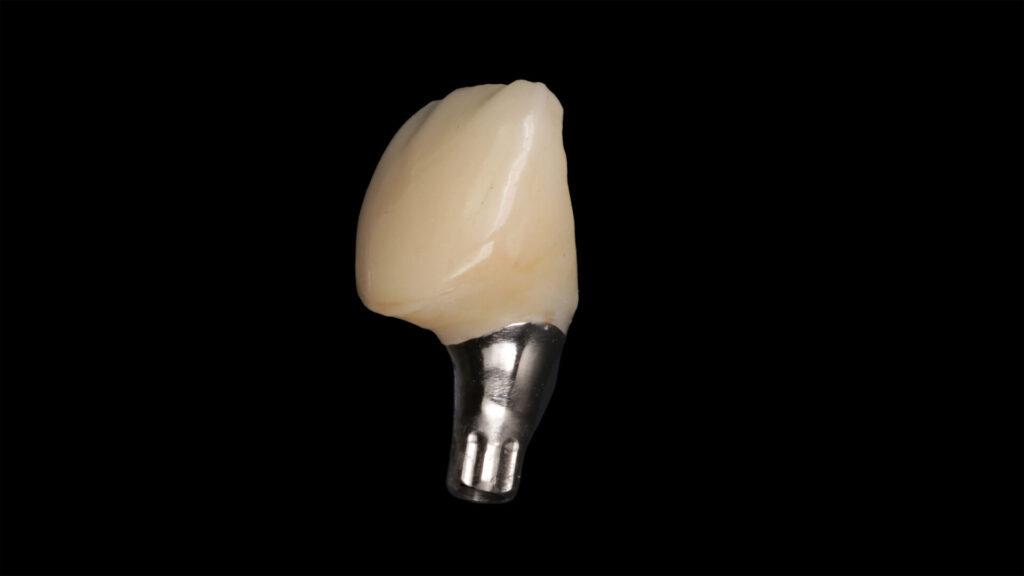
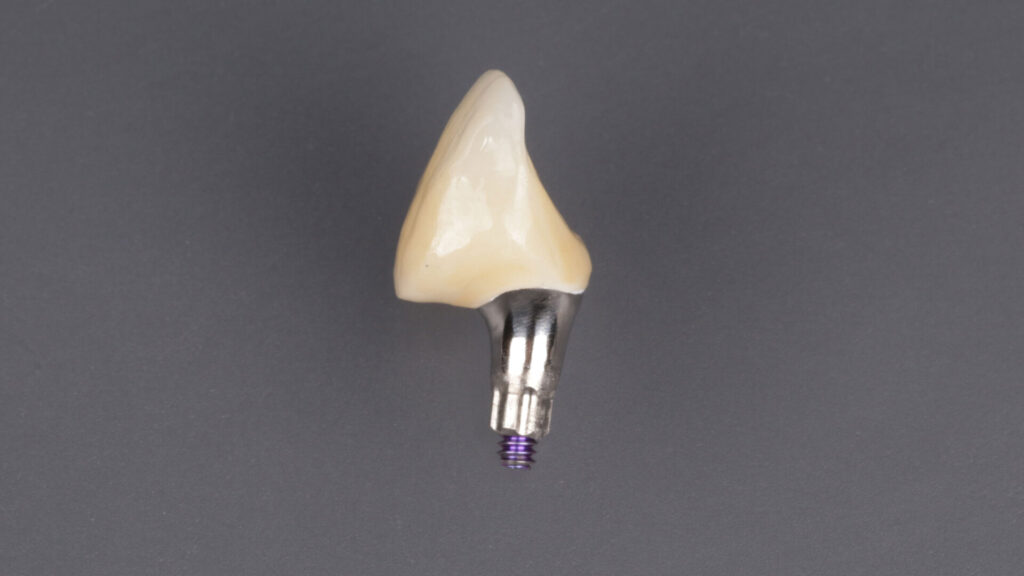
Das fertig designte Abutment wurde im Labor aus einem Titan-prefab gefräst, um einen optimalen Sitz zu gewährleisten und das Interface des Implantats nicht zu schädigen. Für das Design der Krone, die möglichst perfekt die ursprüngliche natürliche Situation wiedergegeben sollte, wurde das finalisierte Abutment erneut gescant, der benachbarte Schneidezahn 21 gespiegelt, in die vorhandene Lücke eingepflegt und in seiner Form entsprechend individualisiert. Für die Einprobe wurde aus den Daten eine Kunststoffkrone aus polychromen Komposit (breCAM.multiCOM) gefräst, mit Malfarben leicht charakterisiert und auf dem Abutment provisorisch verklebt.
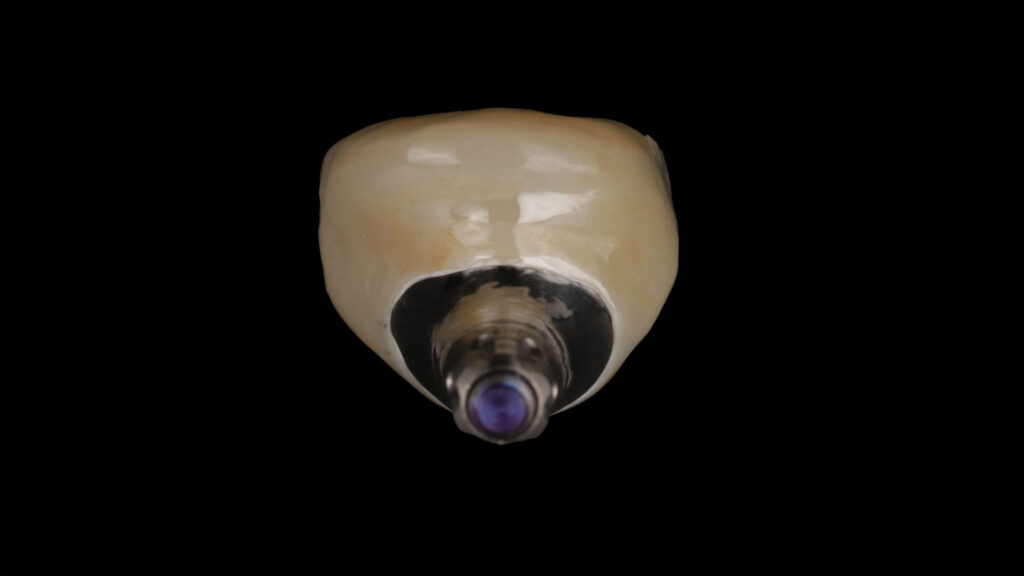
Während die Form des Abutments für die finale Versorgung unverändert übernommen werden konnte, wurde das Design der Krone nach der Einprobe noch minimal überarbeitet, indem sie distal etwas schmaler gestaltet und am Hals labial leicht verdickt wurde. So optimiert, wurde die Krone aus Zirkonoxid (Luxor True Nature A2) frästechnisch hergestellt und nach dem Seeger-Protokoll für monolithische Zirkonoxid-Kronen individuell finalisiert. Dafür wurden Oberflächentexturen und Morphologie – wie Sprünge, Furchen, Rillen, Perikymatien, Gruben und Kontaktpunkte – händisch eingearbeitet, bevor die Krone maltechnisch [12] fertiggestellt, mit dem Abutment verklebt und mit dem Implantat final verschraubt wurde. Ein temporäres Provisorium wurde nicht eingesetzt.
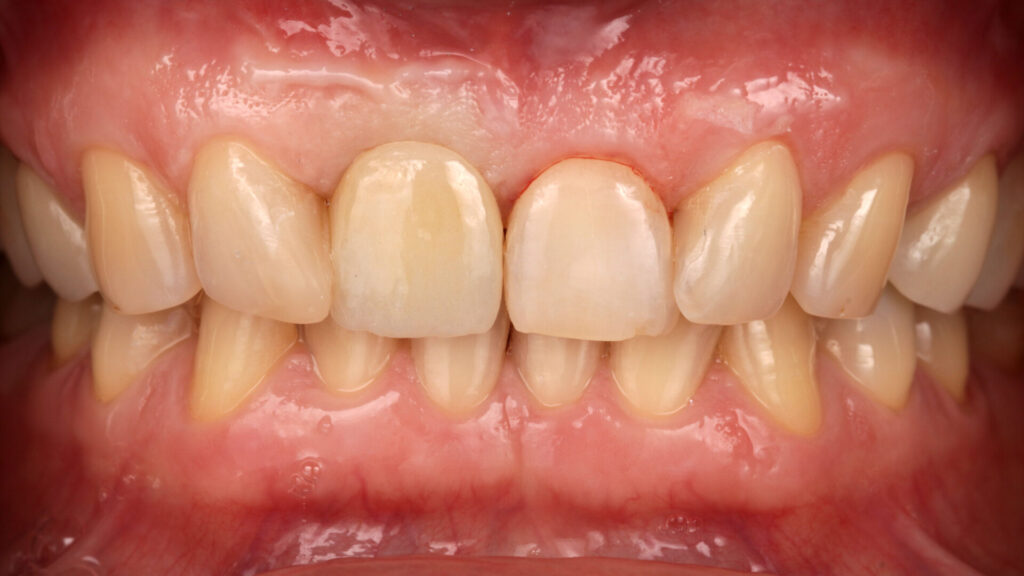
Der Verzicht auf eine temporäre Versorgung war, nicht zuletzt aufgrund der finanziellen Situation der Patientin, im Vorfeld mit ihr besprochen worden. Das implantatspezifische BoneGrowth Konzept sowie die vergrößerte Anlagerungsfläche am Abutment lassen jedoch eine hohe hart- und weichgewebige zirkuläre Stabilität ohne Rezessionen am OP-Situs erwarten. Da die finale Arbeit okklusal verschraubt und zudem problemlos zugänglich ist, wären im Bedarfsfall Veränderungen der basalen Form jederzeit möglich (Abb. 18 bis 27).
Schlussbetrachtung
Entscheidende Faktoren für den implantatprothetischen Therapieerfolg waren nach entsprechenden Planungsschritten das Guided Surgery Verfahren mit exakter, subcrestaler Positionierung des Implantats, ein möglichst minimalinvasiver Gewebeaufbau und ein individuell ausgeformtes Emergenzprofil. Sind diese Voraussetzungen gegeben, lassen sich bei entsprechender Indikationsstellung mit dem BoneGrowth Konzept und einer vertikal vergrößerten Auflagefläche am Abutment in Fällen wie dem vorliegenden nicht nur Rezessionen verhindern – vielmehr werden der Erhalt der hart- und damit auch weichgewebigen Strukturen gefördert und ein krestaler Volumenzuwachs initiiert. Dadurch wiederum können Komplikationsrisiken besser umgangen und ein stabiles Langzeitergebnis mit einem natürlichen Erscheinungsbild des Patienten bei langzeitstabilen Gewebestrukturen erwartet werden. Parallel minimiert sich spürbar der finanzielle und zeitliche Aufwand für den Patienten wie für die Praxis, was mit einem erhöhten Aufkommen an implantatprothetischen Restaurationen als evidenzbewährte Therapiealternative bei erhöhter Patientenzufriedenheit einhergehen kann.
Hinweis: Alle genannten Produkte, soweit nicht extra bezeichnet, sind von bredent medical.
Dr. Steffen Kistler ist Zahnarzt mit Tätigkeitsschwerpunkt Implantologie (2003) und Tätigkeitsschwerpunkt Prothetik DGZPW (1999) sowie leitender Gesellschafter der Praxis Dr. Bayer & Kollegen (2007). Weitere berufliche Stationen und Tätigkeiten sind:
2009 Spezialist für Implantologie der European Dental Association (EDA)
2004 Diplom des International Congress of Implantologists (ICOI)
2001 Eintritt Dr. Bayer & Kollegen
1999–2001 Gemeinschaftspraxis für Oralchirurgie mit Dr. W. Braun, Nördlingen
1998–1999 Oberarzt Prothetik an der ZMK-Klinik der LMU München
1995–1997 Assistenzzeit an der ZMK-Klinik der LMU München
1996 Promotion
1990–1995 Studium der Zahnmedizin an der FU Berlin und LMU München
Alexandra Kaul ist seit 2020 Zahntechnikerin bei Dr. Bayer und Kollegen, Landsberg a. Lech. Sie absolvierte ihre Ausbildung zur Zahntechnikerin 2016–2020 bei Peppel Dental Technic, Regensburg.
Prof. Dr. Jörg Neugebauer ist Facharzt für Oralchirurgie (2004) mit Tätigkeitsschwerpunkt Implantologie (2004) und Partner der Praxis Dr. Bayer & Kollegen in Landsberg a. Lech. Zudem ist er Professor für Digitalisierung in der Zahnheilkunde an der Steinbeis Hochschule (2021) und Präsident der Academy of Osseointegration (2023). Prof. Neugebauer teilt sein Wissen als zertifizierter Referent für Implantologie in der Konsensuskonferenz Implantologie des BDIZ, BDO, DGI, DGZI, DGMKG und blickt auf eine 30-jährige internationale Referententätigkeit im Bereich der Implantologie, 3D-Diagnostik und Oralchirurgie zurück. Darüber hinaus ist er seit 1992 als Autor zahlreicher wissenschaftlicher Publikationen in den Bereichen Implantologie, 3D-Diagnostik und Oralchirurgie tätig. Weitere berufliche Stationen/Tätigkeiten sind:
Seit 2021 Generalsekretär BDZI EDI
Seit 2015 Board of Directors, Academy of Osseointegration, Chicago (USA)
2009 Habilitation
2009 Spezialist für Implantologie der European Dental Association (EDA)
2001–2010 Wissenschaftlicher Mitarbeiter und ab 2005 Oberarzt an der Interdisziplinären Poliklinik für Orale Chirurgie und Implantologie und Klinik und Poliklinik Mund-, Kiefer- und Plastische Gesichtschirurgie des Klinikums der Universität zu Köln, Direktor Prof. Dr. Dr. J. E. Zöller
1990–2006 Friatec AG, später Friadent (Mannheim) in verschiedenen Funktionen, zuletzt seit 2001 Direktor Klinische Forschung
Literaturliste
www.teamwork-media.de/literatur
Kontakt
Dr. Steffen Kistler
Von-Kühlmann-Straße 1
86899 Landsberg am Lech
info@implantate-landsberg.de
www.implantate-landsberg.de
Fachbericht
Weitere Beiträge zum Thema