Fachbericht
Implantologie & Parodontologie
25.10.21
Präzise diagnostizieren und therapieren im Praxisalltag
Die neue Klassifikation in der Parodontologie
Klassifikation, Parodontalerkrankungen, Parodontitis, Periimplantitis
Erkrankungen können erst dann erfolgreich und vorhersagbar behandelt werden, wenn treffende Diagnosen vom behandelnden (Zahn-)Arzt gestellt werden. Dafür ist eine Klassifikation vonnöten, die möglichst alle Facetten der Erkrankung in Betracht zieht und abdeckt. Aber auch für wissenschaftliche Arbeiten sind Klassifikationen und deren Einteilungen von Bedeutung, denn so können Krankheitsbilder verglichen, untersucht und es kann deren Ursachen auf den Grund gegangen werden.
Im November 2017 trafen sich 110 führende Wissenschaftler der Parodontologie zum „World-Workshop on the Classification of Periodontal and Peri-implant Diseases and Conditions“. Im Rahmen dieses Workshops haben sich die führenden Experten auf eine neue Klassifikation der Parodontalerkrankungen geeinigt.
Frage zur Praxisrelevanz
War eine Neufassung der Klassifikation der Parodontalerkrankungen vonnöten?
Prof. Dr. Moritz Kebschull: Eine präzise und passende Klassifikation ist vonnöten, um eine richtige Diagnose zu stellen und letztlich auch die richtige Therapie zu wählen. Die alte Klassifikation hat wichtige Dinge nicht einfangen können, zum Beispiel genetische Einflüsse, Parodontitisrezidiv und parodontal geheilte Verhältnisse nach erfolgreicher Parodontitistherapie. Ich denke, in Zukunft werden noch mehr Geheimnisse im Zusammenhang mit der Pathogenese von Parodontalerkrankungen gelüftet werden, und die Zeit wird zeigen, ob sich die neue Klassifikation damit vereinbaren lässt oder nicht.
2018 wurde die bisherige Klassifikation der Parodontalerkrankungen, die 1999 publiziert wurde, durch eine überarbeitete Version abgelöst. Vorgestellt wurde diese am 22. Juni 2018 im Rahmen der EuroPerio 9 in Amsterdam. Der dazugehörige Workshop, der schon 2017 in Chicago stattfand, brachte vier Konsensusberichte und eine Einleitung hervor [1–5]. Dabei war der Anteil an deutschsprachiger Parodontologen erfreulich hoch, und das zeigt den fortschrittlichen Stand und die maßgebende internationale Bedeutung der deutschen Parodontologie.
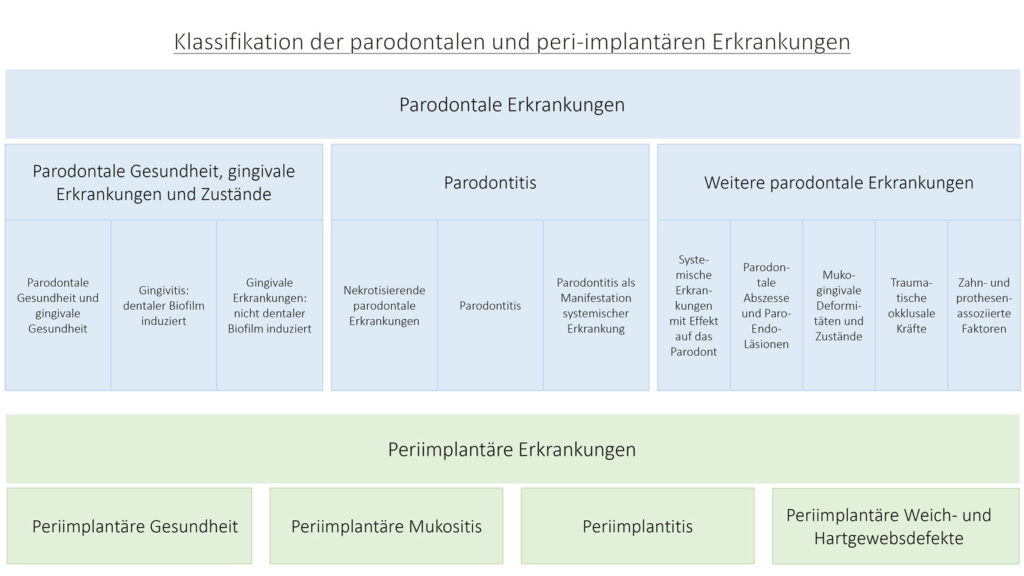
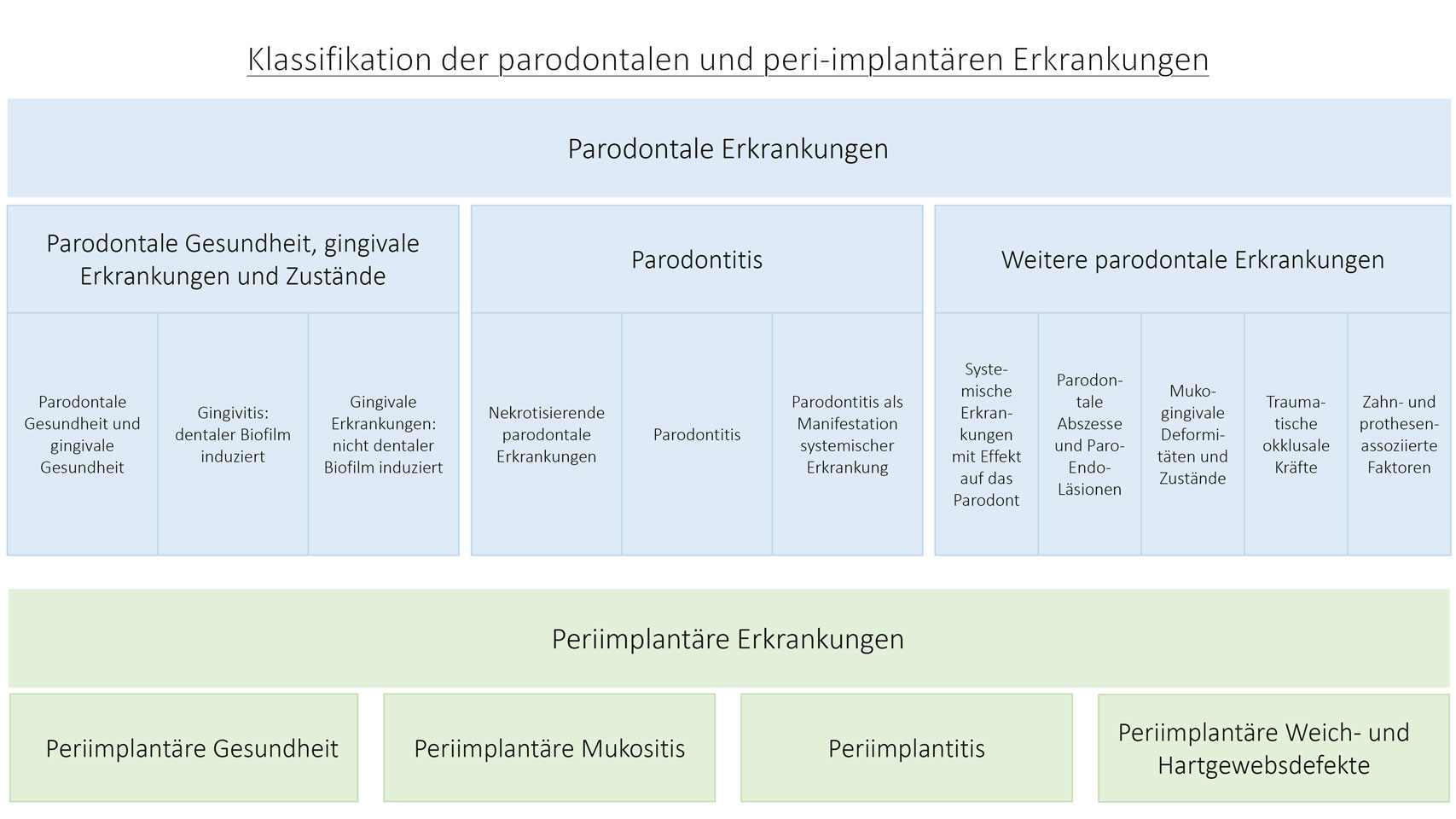
Es gibt eine Vielzahl von Neuerungen. Die Intention des Aufstellens einer neuen Klassifikation war die Überarbeitung der alten Einteilung, die fast ausschließlich auf klinischen Befunden beruhte [6]. Die neue Klassifikation soll nun auch ätiologische und pathohistologische Hintergründe berücksichtigen. Auch wurde die Klassifikation um den Bereich der periimplantären Erkrankungen erweitert (Abb. 1).
Gingivale Gesundheit und gingivale Erkrankungen (Konsensusbericht 1 [2])
Die Hauptaufgabe der an diesen Konsensusberichten beteiligten Wissenschaftler war es, die Unklarheiten, die in der alten Klassifikation nicht berücksichtigt wurden, aufzuklären. Dies umfasste zum einen die Definitionsungenauigkeit zwischen einer Gingivitis und der Inflammation an einer oder mehreren Stellen, aber auch das Aufstellen einer Klassifikation und Definition für Situationen parodontaler Gesundheit und gingivaler Entzündung bei reduziertem Parodont, wie es bei erfolgreicher Behandlung von Parodontitispatienten vorkommt.
Voraussetzung der Identifikation einer Erkrankung ist dabei die Definition eines gesunden Zustands. Erstmals wurde in dieser Klassifikation ein gingival gesunder Zustand definiert. Es wird jedoch verdeutlicht, dass es sich dabei um einen Zustand handelt, der sich durch die Abwesenheit klinisch messbarer Entzündung auszeichnet, da eine vollkommene Entzündungsfreiheit auf kleinster histopathologischer Ebene nicht möglich und eine Keimfreiheit im Mund nicht zu erreichen ist. Schlussfolgernd gibt es drei Kategorien klinischer gingivaler Gesundheit: „klinische gingivale Gesundheit bei intaktem Parodont“, „klinisch gingivale Gesundheit bei reduziertem Parodont: stabile Parodontitispatienten“ und „klinisch gingivale Gesundheit bei reduziertem Parodont: Patienten ohne Parodontitis“, zum Beispiel Rezessionen oder nach chirurgischer Kronenverlängerung. Diese Kategorien haben alle gemein, dass keine erhöhten Sondierungstiefen vorkommen, unterscheiden sich jedoch durch messbaren klinischen Attachmentverlust.
Bei der Abgrenzung zu einer erkrankten Gingiva nimmt das Bluten auf Sondieren eine besondere Rolle ein. Dieser Parameter dient als Marker für eine bestehende Entzündung. Bei Werten ≥10 % geht man bei epidemiologischen Fragestellungen von einer Gingivitis aus. Im klinischen Alltag ist die Definition laut Klassifikation nicht ganz so strikt anzusehen: Gingivale Gesundheit kann auch dann vorliegen, wenn ein oder zwei Stellen klinische Anzeichen einer Entzündung aufweisen. Es existieren plaqueinduzierte Gingivitis und nicht plaqueinduzierte gingivale Erkrankungen.
Parodontale Erkrankungen (Konsensusbericht 2 [5])
Die wohl größte Neuerung fand im Bereich der Parodontitis statt. In der neuen Klassifikation unterscheidet man nun drei Hauptformen der Parodontitis (siehe Abb. 1): „Nekrotisierende parodontale Erkrankungen“, „Parodontitis als Manifestation systemischer Erkrankungen“ und die „Parodontitis“. Die alte Einteilung nach der Klassifikation aus dem Jahr 1999 [7] von „chronischer“ und „aggressiver“ Parodontitis ist nun also in eine gemeinsame Kategorie – „Parodontitis“ – zusammengefasst. Weitere Differenzierung der Erkrankung dieser Kategorie erfolgt durch das Anwenden eines Staging- und Grading-Systems, wie es unter anderem in ähnlicher Weise aus der TNM-Klassifikation für maligne Tumore bekannt ist. Das neue System hat den Vorteil, vielfältige neue Faktoren in die Diagnose mit einfließen zu lassen und so ein multidimensionales Bild der Erkrankung zu erfassen.
Die allgemeine Diagnose Parodontitis trifft zu, wenn folgende Dinge auftreten:
- Zwei oder mehr nicht benachbarte Zähne weisen einen Attachmentverlust auf.
- Klinischer Attachmentverlust (bukkal oder oral) ≥ 3 mm mit Sondierungstiefen von ≥ 3 mm
Davon auszuschließen sind Situationen, die durch nicht parodontale Faktoren verursacht sind, wie Rezession durch Trauma, zervikale Karies, klinische Attachmentverluste distal des zweiten Molaren, wenn Weisheitszähne extrahiert wurden oder fehlpositioniert sind, Erkrankungen des Endodonts mit Entleerung über den Parodontalspalt, Längsfraktur der Wurzel.
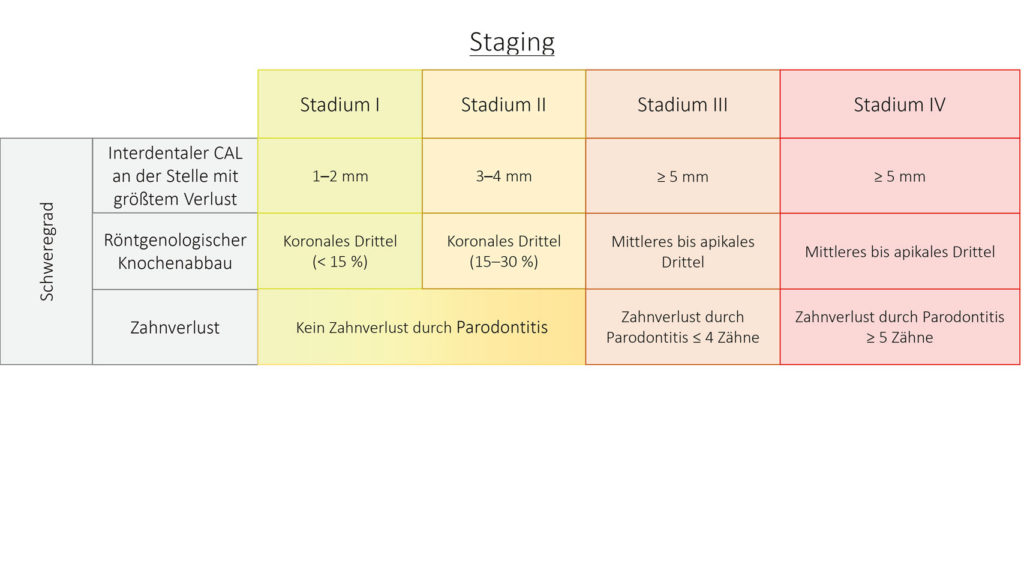
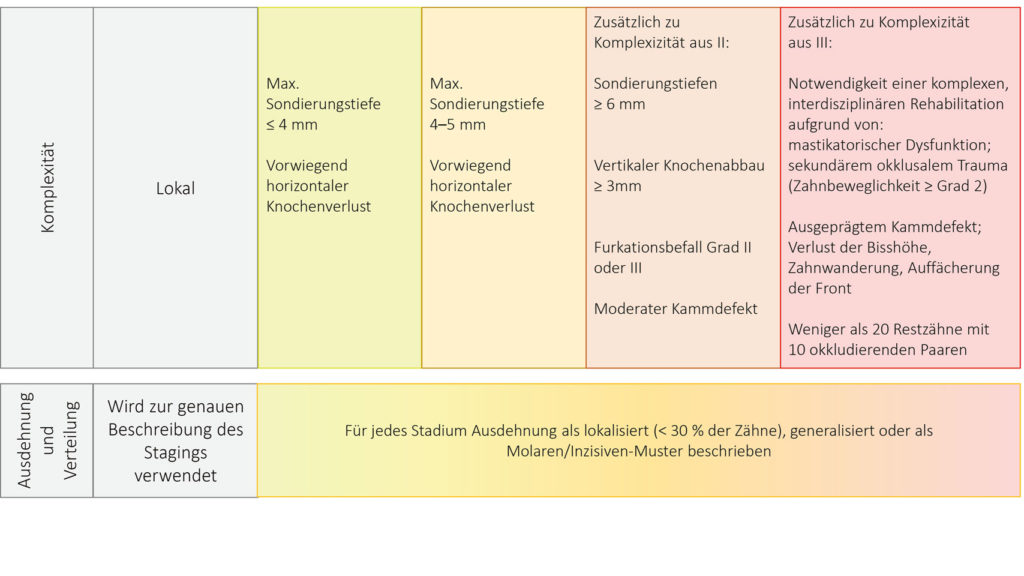
Das Staging dient dazu, den Schweregrad einzufangen, der sich auch durch die Komplexität der Therapie abzeichnet. Dabei nimmt die Komplexität der Erkrankung von dem niedrigsten Stage 1 bis hin zum höchsten Stage 4 zu (Abb. 2). Ausschlaggebende Parameter, die als Entscheidungshilfe für das Einordnen des Schweregrads dienen, sind: klinischer Attachmentverlust, Menge und prozentualer Anteil des Knochenverlusts, Sondierungstiefe, Existenz und/oder Anzahl vertikaler Knocheneinbrüche, Lockerungsgrade, Furkationsbeteilungen und die Zahl der durch Parodontitis verlorenen Zähne.
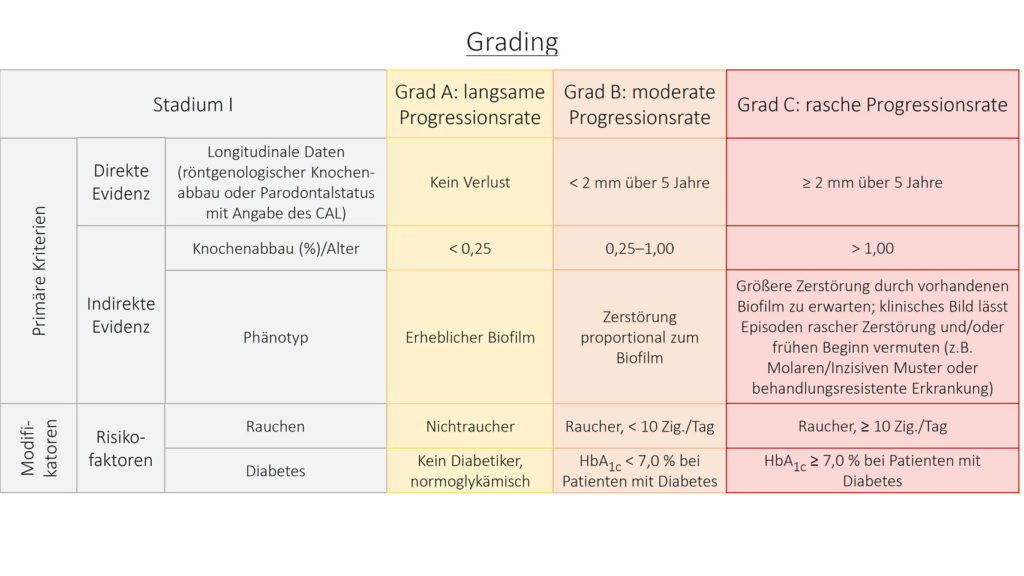
Das Grading konzentriert sich auf biologische Beschaffenheiten der Erkrankung; dazu gehören Progressionsraten, Risikobeurteilung und auch der Einfluss der Erkrankung oder der Therapie auf die systemische Gesundheit des Patienten. Dabei unterscheidet man drei Stufen: Grade A, Grade B und Grade C (Abb. 3). Besonders hervorzuheben ist dabei, dass wichtige Aspekte wie das Rauchen oder auch das Management eines Diabetes mellitus Berücksichtigung finden. Dies sorgt dafür, dass die Klassifikation auch patientenindividuelle Faktoren besser berücksichtigen kann und dadurch weitreichendere Therapieansätze gewählt und eine umfassende Versorgung des Patienten gewährleistet werden kann.
Nekrotisierende Parodontalerkrankungen bleiben, wie bisher, eine eigenständige Kategorie. Noch immer können sie durch klare klinische Eigenschaften von anderen Erkrankungen des Parodonts abgegrenzt werden: Papillennekrose, Schmerzen, Blutungen und die Assoziation mit einer eingeschränkten Immunantwort des Patienten. Falls eine pathologische Verbindung zwischen Endodont und Parodont besteht, erfüllt dies die Definition einer Paro-Endo-Läsion, wie sie auch in der neuen Klassifikation existiert. Neu ist jedoch, dass sie in akute und chronische Formen unterteilt wird. Dabei spielen für die Einteilung die klinische Symptomatik, die Prognose des betroffenen Zahns und dessen Therapie die entscheiden Rollen. Parodontale Abszesse verbleiben – wie in der Vergangenheit – in einer eigenen Kategorie. Die Definition beschreibt die Läsionen dabei als akute Vorgänge, die sich durch die Ansammlung von Pus in den gingivalen Wänden der parodontalen Taschen auszeichnet. Diese gehen mit schnellen Gewebedestruktionen und einer möglichen systemischen Ausbreitung einher.
Entscheidend ist der Grundsatz, dass ein Patient, der einmal Parodontitis hatte, immer Parodontitispatient bleibt – im Gegensatz zur Gingivitis, die durch Therapie umkehrbar ist. Dies ist wichtig, da Parodontitispatienten einem erhöhten Risiko ausgesetzt sind, an einem Rezidiv zu erkranken und dies nur durch adäquate unterstützende Therapien zu kontrollieren ist.
Parodontale Manifestationen systemischer Erkrankungen sowie von entwicklungsbedingten und erworbenen Zuständen (Konsensusbericht 3 [3])
In der Gruppe „Parodontitis als Manifestation systemischer Erkrankungen“ sind seltene systemische Erkrankungen inbegriffen, die oft bereits frühzeitig mit einer Parodontitis einhergehen. Darunter fallen zum Beispiel das Papillon-Lefevre-Syndrom oder Leukozytenadhäsionsdefekte. Des Weiteren wurde sich auch explizit darauf geeinigt, dass sowohl die Erkrankung Diabetes mellitus, als auch das Rauchen im Zusammenhang mit parodontalem Attachmentverlust nicht als eigenständige Kategorien klassifiziert werden, sondern als modulierende Faktoren im Grading ihren Einfluss finden.
In den Bereich „Mukogingivale Deformitäten und Zustände“ fallen auch die Rezessionen. Dabei wurde die bisher angewandte Miller-Klassifikation von Rezessionen abgelöst durch die Cairo-Klassifikation [8]. Damit werden drei Rezessionstypen unterschieden:
Rezessionstyp 1 (RT1)
- gingivale Rezession ohne Verlust von approximalem Attachment
- Approximale Schmerzzementgrenze (SZG) mesial und distal klinisch nicht detektierbar
- Rezessionstyp 2 (RT2)
- gingivale Rezession mit approximalem Attachmentverlust
- Approximaler Attachmentverlust (SZG bis in die Tiefe des Sulkus) ist kleiner/gleich dem bukkalen Attachmentverlust
- Rezessionstyp 3 (RT3)
- gingivale Rezession mit approximalem Attachmentverlust
- Approximaler Attachmentverlust (SZG bis in die Tiefe des Sulkus) ist größer als der bukkale Attachmentverlust
Ein weiterer wichtiger Punkt ist der Einfluss des „parodontalen Phänotyps“ bei der Entstehung einer gingivalen Rezession. Diese Begrifflichkeit ist eine Kombination aus gingivalem Phänotyp (dreidimensionale Situation der Gingiva) und der Dicke des bukkalen Knochens – auch „Knochentyp“ genannt. Dabei wurde festgehalten, dass dünne parodontale Phänotypen ein erhöhtes Risiko für die Entstehung von Rezessionen aufweisen [9, 10].
Auch wurde der Begriff „biologische Breite“ abgelöst. Der Bereich, bestehend aus Saumepithel und suprakrestalem Bindegewebe, wird nun als „suprakrestales Attachment“ bezeichnet. Ein Nichtberücksichtigen des suprakrestalen Attachments, zum Beispiel durch die Verlagerung eines nicht optimalen Restaurationsrands in diesen Bereich, führt zu gingivaler Entzündung und Verlust von parodontalem Stützgewebe, oft einhergehend mit einer Verlagerung des Saumepithels nach apikal.
Periimplantäre Erkrankungen (Konsensusbericht 4 [1])
Eine weitere und wichtige Neuerung dieser überholten Klassifikation ist die erstmalige Kategorisierung periimplantärer Situationen und Defekte. Allgemein kann man dabei vier Kategorien unterscheiden: „periimplantäre Gesundheit“, „periimplantäre Mukositis“, „Periimplantitis“ und „periimplantäre Weich- und Hartgewebedefekte“ (siehe Abb. 1).
Dabei bedeutet periimplantäre Gesundheit, dass bei Sondierung keine Blutung auftritt, keine Schwellung oder Suppuration zu erkennen ist. Sie wird also lediglich durch eine Abwesenheit von Symptomen definiert [11]. Somit kann sie auch bei reduziertem Knochenlevel auftreten, solange die Situation entzündungsfrei ist.
Sieht man sich nun Gewebserkrankungen um Implantate an, so spielt die Blutung auf Sondierung eine zentrale Rolle, denn diese ist Entscheidungsgrundlage. Wenn sie auftritt, so ist bereits ein Stadium der periimplantären Mukositis erreicht, das unabhängig von Schwellung, Rötung und Eiterung existieren kann [12]. In diesem Stadium ist die Erkrankung reversibel und kann durch Plaquekontrolle und regelmäßige Vorsorge therapiert werden.
Periimplantitis ist im Wesentlichen einerseits charakterisiert durch Entzündung, zum anderen durch einen daraus resultierenden Knochenverlust [13]. Zusätzlich zu den oben genannten Symptomen können nun auch erhöhte Sondierungstiefen und/oder Rezessionen am Implantat zu finden sein. Elementar erkennbar ist aber immer progressiver radiologischer Knochenverlust. Im Vergleich zu Parodontitis scheint die Periimplantitis schneller und nichtlinear progressiv voranzuschreiten.
Es wird davon ausgegangen, dass Plaque ätiologischer Faktor bei der Ausbildung von sowohl periimplantärer Mukositis als auch Periimplantitis ist. Im Konsensusbericht wird noch einmal deutlich, dass eindeutige Aussagen bezüglich definierter Sondierungstiefen nicht möglich sind, da diese unvorhersagbarer im Vergleich zu Sondierung im Parodont sind. Schwellungen oder reduzierte Sondierungsresistenzen sind einflussnehmende Faktoren, die den Parameter Sondierungstiefe beeinflussen und deshalb unzuverlässiger machen als beim Pendant am Zahn.
Fazit
Zusammenfassend ist festzustellen, dass die neue Klassifikation eine Vielzahl von Schwächen der vergangenen Klassifikation adressiert hat. Die wichtigsten Neuerungen sind dabei der Einbezug der Periimplantitis in dieses Klassifikationssystem und das Beschreiben eines gingivalen gesunden Zustands bei einem parodontal gesunden und bei therapierten Parodontitispatienten. Diese Aspekte waren bislang nicht Teil des Schemas, jedoch Alltag in der Praxis. Die Hoffnung ist, dass durch diese Aktualisierung eine bessere Patientenbetreuung ermöglicht und passende Therapieansätze gewählt werden können.
Literaturverzeichnis unter www.teamwork-media.de/literatur
Fachbericht
Implantologie & Parodontologie
25.10.21
Präzise diagnostizieren und therapieren im Praxisalltag
Die neue Klassifikation in der Parodontologie
Klassifikation, Parodontalerkrankungen, Parodontitis, Periimplantitis

Weitere Beiträge zum Thema